Ортопедическая реабилитация больных со сложносоставными дефектами средней зоны лица
Aннотация
Авторы статьи представляют успешные результаты ортопедического лечения 16 больных с приобретенными сложносоставными дефектами средней зоны лица различного генеза и локализации. Для более детального изучения и облегчения планирования стоматологической реабилитации была использована классификация дефектов по P.G. Cordeiro и E. Santamaria (2000). В плане диагностики были проведены следующие методы обследования: опрос, сбор анамнеза, осмотр, пальпация мягких тканей челюстно-лицевой области, антропометрические измерения сегментов челюстей, измерение и сравнение высоты всех зон лица. Проведены дополнительные методы исследования в виде: изучения гемограммы; ортопантомография; конусно-лучевая компьютерная томография (КЛКТ); денситометрия челюстных костей; капилляроскопия слизистых оболочек преддверия и собственно полости рта; изготовление диагностических моделей челюстей и маски лица. После эпителизации раневых поверхностей были предприняты попытки устранить дефекты. Всем больным изготовили пострезекционные протезы с использованием в качестве опоры подлежащие ткани, оставшиеся зубы или дентальные имплантаты. Во всех клинических случаях удалось заместить дефекты средней зоны лица пострезекционными протезами. При сложных типах резекции (3б и 4 типы) с энуклеацией орбиты изготовлены искусственные протезы верхней челюсти и глаза с участием офтальмолога. Что касается адаптации к протезам, быстрее всего наступило привыкание к протезам с опорами на естественных зубах или установленных имплантатах при односторонних изъянах. Во всех случаях получены хорошие результаты лечения.
Ключевые слова: сложносоставные дефекты средней зоны лица, реабилитация, состояние протезного ложа, сегментарные, обширные дефекты тканей средней зоны лица, комплексное лечение больных, установка дентальных имплантатов, изготовление пострезекционных протезов, способы фиксации протезов к опорным тканям и органам
Введение
Число больных с дефектами челюстно-лицевой области имеет тенденцию к увеличению, и это связано с множественными этологическими факторами, такими как неогнестрельные и огнестрельные травмы; специфические и неспецифические воспалительные процессы; доброкачественные и злокачественные новообразования; обширные дефекты врожденного генеза [Лесных, 2005; Чуркин, 2010; Гайтер и др,. 2019; Пустовая, 2021; Ubaydullaev et al., 2021]. Особое значение приобретают так называемые пострезекционные дефекты челюстей из-за опухолевых процессов. Злокачественные новообразования верхней челюсти встречаются в три раза чаще, чем на нижней челюсти [Пачес, 1983; Соловьев, 1983]. Оказание полноценной помощи пациентам со сложносоставными дефектами и деформациями средней зоны лица из-за структуры является достаточно сложной задачей [Шумский и др., 2017; Карасева, 2018, 2020; Митин и др., 2018]. Из-за анатомических и гистологических особенностей строения данной области встречаются формирования разнообразных дефектов по локализации, объему, форме, составу. Наибольшие затруднения возникают при обширных сквозных дефектах, когда встречаются изъяны костных структур и мягких тканей. Особое место для решения данной проблемы занимает ортопедическая реабилитация, ибо возникают все возможные нарушения как функционального, так и косметического характера. Использование ортопедических конструкций позволяет устранить потерю жевательной эффективности, речевой и эстетической недостаточности и тем самым улучшает качество жизни носителей этих изъянов [Гайтер и др., 2019; Шанидзе и др., 2020; Пустовая и др., 2021; Ubaydullaev et al., 2021; Kochurova et al., 2022].
Целью исследования является оценка адаптации и удовлетворенности пациентов к пострезекционным протезам верхней челюсти с приобретенными дефектами верхней челюсти.
Материал и методы исследования
Под нашим наблюдением за период с 2000 по 2022 года находились 16 больных с приобретенными сложносоставными дефектами средней зоны лица различного генеза и локализации (таб. 1 и 2). Для более детального изучения и облегчения планирования ортопедической реабилитации была использована классификация дефектов по P.G. Cordeiro и E. Santamaria (2000). Согласно данной классификации, авторы разделили резекции верхней челюсти на следующие 4 варианта. Вариант 1 – частичная резекция верхней челюсти с вовлечением только 1–2 стенок верхней челюсти без затрагивания твердого неба. Вариант 2 – субтотальная резекция верхней челюсти с удалением 5–6 стенок верхней челюсти (твердого неба, передней, задней, латеральной и медиальной стенок). Вариант 3а – тотальная резекция верхней челюсти с сохранением содержимого орбиты: удаление всех 6 стенок верхней челюсти. Вариант 3б – тотальная резекция верхней челюсти с экзентерацией орбиты: удаление всех 6 стенок верхней челюсти с удалением содержимого орбиты. Вариант 4 – орбитомаксиллэктомия с резекцией 5 верхних стенок верхней челюсти (нижняя стенка орбиты, передняя, задняя, латеральная и медиальная стенки) и содержимого орбиты с сохранением твердого неба.
Таблица 1
Table 1
Распределение больных с дефектами верхней челюсти в зависимости от причины и количество больных
Distribution of patients with defects of the maxilla depending on the cause and number of patients
Этиология дефекта верхней челюсти | Количество больных (абс.) | |
1 | Рак верхней челюсти, исходящий из эпителия верхнечелюстного синуса | 6 |
2 | Прорастание рака слизистой оболочки твердого и мягкого неба в верхнюю челюсть | 5 |
3 | Саркомы верхней челюсти | 2 |
4 | Огнестрельные ранения средней зоны лица | 3 |
| Всего | 16 |
Таблица 2
Table 2
Распределение больных с дефектами верхней челюсти в зависимости от локализации, согласно классификации, Cordeiro и Santamaria (2000)
Distribution of patients with defects of the maxilla depending on the location according to the classification by Cordeiro и Santamaria (2000)
Локализация дефекта верхней челюсти | Количество больных (абс.) |
Тип 1 | 3 |
Тип 2 | 7 |
Тип 3 | 3 |
Тип 4 | 3 |
Всего | 16 |
В плане диагностики были проведены следующие методы обследования: опрос, сбор анамнеза, осмотр, пальпация мягких тканей челюстно-лицевой области, антропометрические измерения сегментов челюстей, измерение и сравнение высоты всех зон лица. Проведены дополнительные методы исследования в виде: изучения гемограммы; ортопантомография; конусно-лучевая компьютерная томография (КЛКТ); денситометрия челюстных костей; капилляроскопия слизистых оболочек преддверия и собственно полости рта; изготовление диагностических моделей челюстей и маски лица. После эпителизации раневых поверхностей были предприняты попытки устранить дефекты. Всем больным изготовлены пострезекционные протезы на верхней челюсти с использованием в качестве опоры подлежащих тканей, оставшихся зубов или дентальных имплантатов.
Для наглядности приводим иллюстрации пациента с дефектом верхней челюсти, с непосредственными и отдаленными результатами комплексного лечения:
Больной А. 1957 г. р., обратился с диагнозом: пострезекционный дефект верхней челюсти справа с остэктомией по второму типу согласно классификации Cordeiro и Santamaria (2000). Обширное ротоносовое соустье. Из анамнеза: находился в отделении опухолей головы и шеи с наличием обширной опухоли средней зоны лица справа. Степень распространенности опухолевого процесса по классификации TNM: T2N0M0, Ib клиническая группа. Выполнена морфологическая верификация диагноза путем инцизионной биопсии. Принимал курсы химиотерапии и лучевой терапии в предоперационном периоде. В 1994 году под общим эндотрахеальным наркозом произведена резекция верхней челюсти справа по поводу остеогенной саркомы. Спустя 3 недели после операции изготовлен пострезекционный протез на верхней челюсти справа с кламмерными фиксациями на сохраненных зубах левой верхней челюсти. Пострезекционный протез использован в течение 28 лет. Однако после потери опорных зубов вследствие поражения кариозным процессом и частичного изменения рельефа протезного ложа возникла потребность для повторного протезирования имеющегося дефекта верхней челюсти. Выполнено удаление разрушенных зубов на левой половине верхней челюсти с использованием направленной костной регенерации с последующей дентальной имплантацией. Использованы 4 винтовые внутрикостные зубные имплантаты компании MegaGen (Корея). Спустя 4 месяца были изготовлены металлокерамические коронки на имплантатах. Изъян верхней челюсти справа устранен пустотелым пострезекционным протезом с кламмерной фиксацией. В относительно короткие сроки устранены все имеющиеся косметические и функциональные нарушения в виде нарушение речи, акта жевания, глотания. Больной успешно пользуется протезом (рис. 1–9).
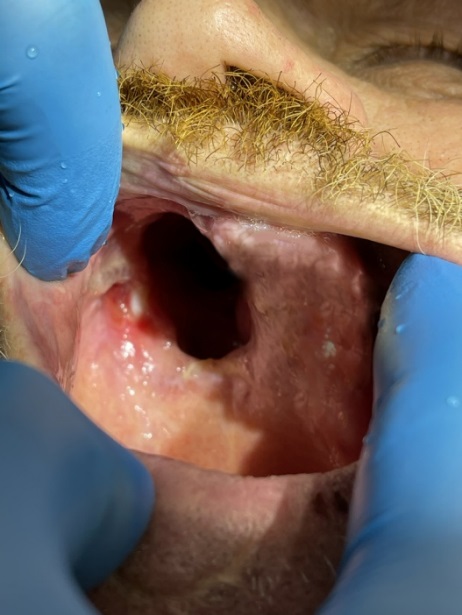
Рис. 1. Вид дефекта верхней челюсти и состояние окружающих мягких тканей
Fig. 1. Type of defect of maxilla and the condition of the surrounding soft tissues

Рис. 2. Модель верхней челюсти после установки 4-х дентальных имплантатов. Старый пострезекционный протез верхней челюсти был использован в качестве шаблона
Fig. 2. Model of the maxilla after the installation of 4 dental implants. Old post-resection maxillary prosthesis used as template

Рис. 3. Изготовление каркаса для металлокерамических коронок с подгонкой к имплантатам
Fig. 3. Fabrication of a framework for metal-ceramic crowns with fitting to implants

Рис. 4. Модель сегмента верхней челюсти. Предварительное нанесение керамической массы
Fig. 4. Maxillary segment model, prelaminary application of ceramic mass

Рис. 5. Фиксация металлокерамических коронок на имплантатах при помощи цемента
Fig. 5. Fixation of metal-ceramic crowns on impants with cement

Рис. 6. Модель верхней челюсти для изготовления пустотелого пострезекционного протеза верхней челюсти
Fig. 6. Model of the upper jaw for the manufacture of a hollow post-resection prosthesis of the upper jaw

Рис. 7. Восковая копмозиция пустотелого протеза верхней челюсти
Fig. 7. Wax composition of a hollow prosthesis of the upper jaw

Рис. 8. Общий вид готового пластмассового протеза и после фиксации на верхней челюсти
Fig. 8. General view of the finished plastic posthesis and after fixation on the upper jaw

Рис. 9. Фиксация протеза к опорным коронкам на имплантатах
Fig. 9. Fixation of the prosthesis to abutment crowns on implants
Полученные результаты и их обсуждение
Во всех клинических случаях удалось заместить дефекты средней зоны лица пострезекционными протезами. При сложных типах резекции (3б и 4 типы) с удалением содержимой орбиты были изготовлены искусственные протезы верхней челюсти и иногда глаза с участием офтальмолога. Что касается адаптации к протезам, быстрее всего наступило привыкание к протезам с опорами на естественных зубах или установленных имплантатах при односторонних изъянах. При сложных дефектах тканей средней зоны лица после изготовления ортопедической конструкции требуется проведение неоднократных консультаций, осмотров для коррекции протеза и психологической поддержки пациентов.
Заключение и выводы
Таким образом, промежуточным или заключительным этапом реабилитации пациентов с дефектами опорных тканей средней зоны лицевого скелета является изготовление замещающих протезов с различными способами фиксации и конструкции. Использование дентальных имплантатов улучшают фиксацию пострезекционных протезов и сокращает сроки реабилитации.
1. После всестороннего изучения применение комплексных методов при лечении онкологических патологий челюстно-лицевой области в виде химио- и лучевой терапии не является противопоказанием для выполнения дентальной имплантации.
2. Возможно применение дентальных имплантатов в виде опоры для фиксации пострезекционного протеза верхней челюсти, служащих в качестве опорно-удерживающих элементов.
3. Повторное изготовление пострезекционных протезов на верхней челюсти с улучшенными качествами в виде уменьшение веса, хорошей фиксацией и гладкой поверхностью способствуют быстрой адаптации.





Список литературы
Гайтер О.С., Митин Н.Е., Олейников А.А., Маничкина А.Р., Сердцева М.С. 2019. Исследование эффективности жевания у больных с обширными приобретенными дефектами верхней челюсти после резекций опухолей носоглоточной зоны и различных сроков ортопедической реабилитации. Журнал Стоматология. Москва. 98 (4): 80–83. doi: 10.17116/stomat 20199804180
Карасева В.В. 2018. Опыт изготовления пустотелого полного съемного акрилового протеза пациента с послеоперационным дефектом верхней челюсти. Вятский медицинский вестник. 4 (60): 79–84.
Карасева В.В. 2020. Поэтапная ортопедическая реабилитация пациентки с приобретенным дефектом верхней челюсти. Материалы международного конгресса «Стоматология большого Урала». Издательский дом «Тираж». Екатеринбург. С. 66–68.
Лесных Н.И. 2003. Ортопедическая реабилитация больных с послеоперационными дефектами органов челюстно-лицевой области. Автореферат диссертации на соискание ученой степени кандидата медицинских наук. ВГМУ имени Н.Н. Бурденко. 34 с.
Митин Н.Е., Гуйтер О.С., Волкова В.В., Силкина Ю.А., Мамонова М.В. 2018. Опыт зубочелюстного протезирования пациента с послеоперационным дефектом верхней челюсти. Проблемы стоматологии. Екатеринбург, УГМУ. 14 (2): 93–97. doi: 10.18481/2077-7566-2018-14-2- 93-97
Пачес А.И. 1983. Опухоли головы и шеи. М.: Медицина. 415 с.
Пустовая И.В., Енгибарян М.А., Светицкий П.В., Аединова И.В., Волкова В.Л., Чертова Н.А., Ульянова Ю.В., Баужадзе М.В. 2021. Ортопедическое лечение у онкологических больных с челюстно-лицевой патологией. Южно-Российский онкологический журнал. 2: 22–33. doi: 10.37748/2686-9039-2021-2-2-3
Соловьев М.М. 1983. Онкологические аспекты в стоматологии. М. Медицина. 160 с.
Чуркин А.Ю. 2010. Реабилитация больных после резекции верхней челюсти с применением модифицированных комбинированных формирующих конструкций непосредственного и отдаленного протезирования. Автореферат диссертации на соискание ученой степени кандидата медицинских наук. ВГМУ имени Н.Н. Бурденко. 23 с.
Шанидзе З.Л., Муслов С.А., Арутюнов А.С., Асташина Н.Б., Арутюнов С.Д. 2020. Биомеханический подход к стоматологическому ортопедическому лечению пациентов с послеоперационным дефектом верхней челюсти. Российский журнал биомеханики. 24 (1): 28–38. doi: 10.15593/RZhBiomeh/2020.1.03
Шумский А.В., Меленберг Т.В., Ермолович Д.В. 2017. Ортопедическая реабилитация при субтотальной резекции верхней челюсти. Вестник медицинского института «Реавиз»: Реабилитация, врач и здоровье. 6: 148–152.
Cordeiro P.G., Santamaria E.A. 2000. Classification system and algorithm for reconstruction of maxillectomy and midfacial defects. Plast Reconstr Surg. 105 (7): 2331–2348. doi: 10.1097/00006534-200006000-00004
Kochurova E., Kudasova E., Nikolenko V.N., Uklonskaya D.V. 2022. The use of adaptation training in the immediate postoperative period in patients with acquired defects of the maxillofacial region. Head and neck tumors (HNT) 11 (4): 35–40. doi: 10.17650/2222-1468-2021-11-4-35-40
Ubaydullaev K.A., Gafur-Akhunov M.A., Gafforov S.A. 2021. Methods of rehabilitation Treatment and Orthopedic Prosthetics of Oncological Patients with Posoperative Defects in Maxillofacial Area. American Journal of Medicine and Medical Sciences. 11 (2): 95–98. doi: 10.5923/j. ajmms.20211102.05